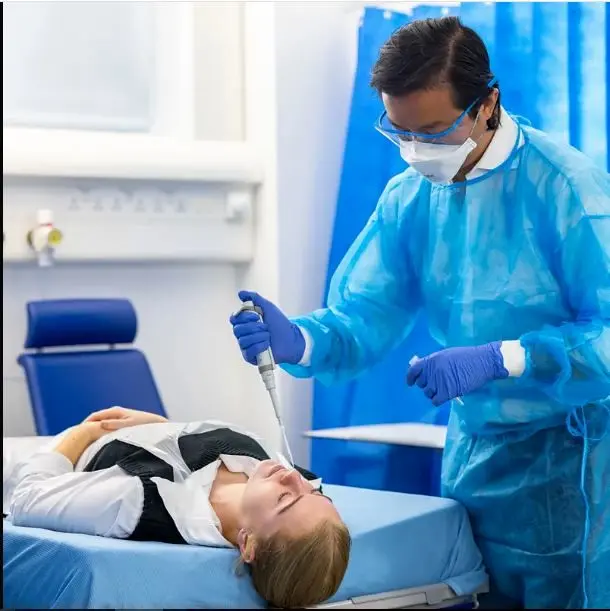
راهنماتو-گروهی از بزرگسالان در سنین جوانی صف کشیده بودند تا به نوبت توسط پشهای گزیده شوند که حامل انگل مرگباری بود و سالانه 600000نفر را به کام مرگ میکشید.
به گزارش راهنماتو، این گروه موافقت کرده بودند در یک آزمون پزشکی در موسسه جنر در دانشگاه آکسفورد شرکت کنند تا به این وسیله یک واکسن جدید علیه مالاریا امتحان شود. این واکسن ـ به نام R21 که روزهای آغازین تولیدش بود ـ توانسته بود هیجان زیادی در میان دانشمندان ایجاد کند. این آزمایش در سال 2017 انجام شد اما این موسسه قبلا هم آزمایشهای مشابهی با پشهها از سال 2001 انجام داده بود. هر داوطلب به آزمایشگاه هدایت میشد. در آنجا، روی میز، ظرفی تقریبا شبیه به یک فنجان قهوه وجود داشت که روی سرش را با یک گاز پوشانده بودند. در داخل ظرف 5پشه که از آمریکای شمالی وارد شده و حامل انگل مالاریا بودند، در حال وزوز کردن بودند. داوطلب بازویش را بالای در ظرف میگذاشت تا پشهها کارشان را شروع کنند و از روی پوشش او را بگزند و نیششان را وارد پوست داوطلب کنند. همانطور که پشهها خون قربانی مشتاقشان را میمکیدند، بزاق دهانشان که برای پیشگیری از لختهشدن غذایشان تولید شده بود، مالاریا را به داخل زخم قربانی حمل میکرد.

دانشمندان امیدوار بودند واکسنی که داوطلبان قبلا دریافت کرده بودند به قدر کافی بتواند از آنها در برابر ابتلا به مالاریا پیشگیری کند.
این مثالی از چالش آزمایش به روی انسان است. آزمایشی که در آن داوطلب تعمدا در معرض بیماری قرار میگیرد. به نظر میرسد که دانسته قرار دادن اشخاص در معرض بیماری و عفونتی که میتواند آنها را به شدت بیمار کند کاری خطرناک و حتی غیرمحتاطانه است.
اما این رویکرد در سالهای اخیر بسیار در تحقیقات پزشکی رواج یافته است. و همین رویکرد است که باعث شده دانش پزشکی پیشرفتهای زیادی بکند.
بعدها مشخص شد که واکسن R21 میتواند تا 80درصد در پیشگیری از مالاریا موثر باشد و به دومین واکسن مالاریا در تاریخ تبدیل شد که توسط سازمان بهداشت جهانی توصیه میشود. همین اواخر نخستین دوزهای این واکسن به کودکان در ساحل عاج و سودان جنوبی تزریق شد که در هر دو مکان هر سال هزاران نفر به دلیل مالاریا جان خودشان را از دست میدهند.

محققان میگوید که بخشی از موفقیت این واکسن به دلیل وجود نیروهای داوطلبی بود که مشتاقانه بازویشان را روی ظرف حاوی پشههای حامل مالاریا فشردند و گذاشتند که پشهها آنها بگزند.
آدریان هیل، استاد واکسنشناسی و مدیر موسسه جنر، میگوید: «در طی 20سال گذشته رنسانس قابل ملاحظهای در چالشهای آزمایشهای پزشکی رخ داده است. مدلهای چالش برای همه نوع بیماری از آنفولانزا تا کووید-19 به کار گرفته شدند. این امر نسبتا مهم بوده است.»
اکنون دانشمندان به دنبال آن است که داوطلبان را تعمدا با بیماریهای بیشتر و بیشتر آلوده کنند، به این امید که بتوانند درمانها و واکسنهای موثرتری برای آنها پیدا کنند. تاکنون عوامل بیماریزای زیکا، تیفوس و وبا در این آزمایشها استفاده شدهاند. سایر ویروسها مثل هپاتیت C نیز قرار است در آینده روی داوطلبان آزمایش شود.
با اینکه هیچ ثبت مرکزی برای آزمایشهای چالشی وجود ندارد، هیل تخمین میزند که این آزمایشها در توسعه دستکم ده واکسن در دو دهه گذشته نقش داشتهاند. یک مرور نظاممند 308 مطالعه چالشی را بین سالهای 1980 تا 2021 کشف کرد که طی آن مشارکتکنندگان در معرض عوامل بیماریزای زنده قرار گرفته بودند.
طرفداران این روش باور دارند که اگر این آزمایشها تحت شرایط درست انجام شود، فواید آنها از خطراتش پیشی میگیرد. اما برخی آزمایشها از مرزهای اخلاق پزشکی فراتر رفتهاند و تعداد اندکی از دانشمندان هستند که از سرعت بالای پذیرفتهشدن آزمایشهایی که زمانی ممنوعه بودند، ابراز ناراحتی میکنند.
آزمایشها چالشی در طی تاریخ سیاه پزشکی رخ داده است و اگر به این تاریخچه دسترسی نداشته باشیم نمیتوانیم علت ابراز نارضایتی برخی را درک کنیم. بدنامترین آزمایشها آنهایی بودند که توسط دانشمندان نازی انجام شدند که طی آنها زندانیان اردوگاههای کار اجباری به زور در معرض سل و سایر عوامل بیماریزا قرار گرفتند. آنچه کمتر معروف است، فعالیت پزشکان آمریکایی در گوآتمالا است که در اواسط دهه 1940 رخ داد و طی آن 1308 نفر به صورت اجباری و تعمدی با عوامل بیماریزای سیفلیس و بیماریهای مقاربتی آلوده شدند.
در اوایل دهه 1970 مشخص شد که پزشکان در مدرسه ایالتی ویلوبروک در نیویورک، بیش از 50 کودک معلول را طی دهههای 1950 و 1960 در معرض بیماری هپاتیت قرار دادند با این هدف که بتوانند برای این بیماری واکسن تولید کنند. ماجرای «ویلوبروک» در میان دانشمندان پزشکی به مثالی برای اخلاق پزشکی ضعیف در تحقیقات تبدیل شده است. اما آزمایشهای ویلوبروک به این کشف که بیش از یک عامل بیماریزا برای هپاتیت وجود دارد نیز کمک کرد.
دنیل سولماسی، مدیر موسسه اخلاق کندی در دانشگاه جورج تاون، میگوید: «با وجود این، این مثالها همگی به انتقاد در برابر ایده آلوده کردن عمدی آدمها به عوامل بیماریزا کمک کردهاند.» سولماسی بخشی از کمیسیون رئیسجمهور برای تحقیق درباره آزمایشهای سیفلیس در گوآتمالا بود.
در بین دهههای 1960 و 1970، دستورالعملهای آزمایشهای پزشکی را برای کشورهای پردرآمد تدوین کردند که در آنها سلامتی داوطلبان بیشترین نگرانی را به خود اختصاص داده بود. نتیجه این بود که آزمایشهای چالشی هر چه بیشتر سختتر شوند.
اما به تدریج، با پیچیدهتر شدن رویکرد ما به اخلاق پزشکی و در مواجهه با تهدیدهای فزاینده ناشی از همهگیریها، دانشمندان دوباره دارند به آزمایشهای چالشی به روی انسانها فکر میکنند. سرعت، انگیزه مهمی است. در آزمایشهای سنتی مربوط به واکسن، به داوطلبان یا واکسن یا واکسننما تزریق میشود، و از آنها خواسته میشود تا به طور طبیعی زندگیشان را بکنند. در این آزمایشها امید هست که برخی از داوطلبان به نحوی در زندگی روزمره در معرض ویروس بیماری قرار بگیرند و به این ترتیب فرصت پیش بیاید که میزان اثرگذاری واکسن آزمایش شود.
اما این فرایند بسیار کند است.بیش از 10سال طول میکشد تا واکسن یک بیماری عفونی معمولی با دهها میلیون دلار توسعه پیدا کنند و در این میان هزاران ـ بلکه میلیونها ـ انسان از بیماری رنج میبرند.
آزمایشهای چالشی مسیر را کوتاه کردهاند. آنها دوره صبر برای آنکه یک داوطلب به طور طبیعی در معرض بیماری قرار بگیرد را کم کردهاند و او را مستقیم به ویروس آلوده میکنند.
آندره کاکس، استاد پزشکی در دانشگاه جانز هاپکینز، در مریلند میگوید: «زمان مهم است ـ گاهی ما واقعا نیاز داریم سریعتر باشیم.» از نظر این استاد دانشگاه، دلایل قوی برای آزمایشهای چالشی وجود دارد: آنها در زمان، پول و جان انسانها صرفهجویی میکنند. او میگوید، این آزمایشها، به خصوص، در مورد عوامل بیماریزای نادری مثل سالمونلا و شیگلا، که آزمایشهای سنتی ممکن است سالها طول بکشند، چرا که دانشمندان باید صبر که یک نفر به صورت تصادفی با بیماری مواجه شود، مفید هستند.
او میگوید: «این بیماریها خیلی رایج نیستند بنابراین صبر کردن برای آنکه یک نفر که واکسن دریافت کرده با آنها مواجه شود، زمانی کشنده و طولانی است.»
دانشمندان میگویند، اگر این آزمایشهای چالشی به درستی انجام شوند، میتوانند به مثابه سیستمهای هشدار اولیه نیز استفاده شوند. این آزمایشها به پژوهشگران امکان میدهند تا بهسرعت واکسن را بر روی انواع مختلفی از افراد آزمایش کنند و هرگونه مشکل احتمالی در ترکیب شیمیایی واکسن را شناسایی کنند. در واقع، کاکس میگوید که واکسنها گاهی در مراحل اولیه عرضه با مشکلاتی مواجه میشوند – و بسیار بهتر است که این مسائل در محیط امن آزمایشگاه دانشمندان، جایی که درمانها بهراحتی در دسترس هستند، کشف شوند.
او به واکسن دنگواکسیا اشاره میکند که از سال ۲۰۱۶ توسط دولت فیلیپین برای محافظت در برابر تب دنگی، ویروسی که توسط پشه منتقل میشود و هر ساله هزاران نفر را میکشد، عرضه شد. این واکسن به ۸۰۰,۰۰۰ کودک در فیلیپین تزریق شد. اما پژوهشگران متوجه یک مشکل شدند: در حالی که واکسن برای کودکانی که پیشتر به تب دنگی مبتلا شده بودند، خوب عمل میکرد، برای کودکانی که قبلاً به این بیماری آلوده نشده بودند، بهطور بالقوه خطرناک بود. در سال ۲۰۱۷، سازمان بهداشت جهانی دستورالعملهای خود را تغییر داد و توصیه کرد که واکسن دنگواکسیا به افرادی که قبلاً به ویروس طبیعی تب دنگی آلوده نشدهاند، تزریق نشود.
کاکس میگوید این دقیقاً همان جزئیات نگرانکنندهای است که یک مطالعه چالشی میتوانست از ابتدا به آن پی ببرد. او میافزاید، اگر دنگواکسیا ابتدا در یک آزمایش چالشی مورد بررسی قرار میگرفت، پژوهشگران میتوانستند نحوه تعامل واکسن و ویروس را در بدن بیماران مختلف، از جمله کسانی که قبلاً به تب دنگی مبتلا شده بودند و کسانی که این بیماری را نداشتهاند، بررسی کنند.
کاکس میگوید: «بهتر است که مشکلات واکسنها در محیط تحت نظارت شدید و مراقبتهایی پزشکی کشف شود تا اینکه در جایی از جهان کشف شود که منابع در آن محدود است.»
دانشمندان از قدیم درباره نیاز به وجود درمانهای قابل اعتماد در صورت خراب شدن اوضاع بعد از آزمایشهای چالشی بحث میکردند.
موسسه جنر در سال 2001 شروع کرد افرادی را به صورت تعمدی در معرض مالاریا قرار داد اما تا آن موقع درمانهای موثری برای مقابله با بیماری مالاریا کشف شده بود. محققان در این موسسه خیلی دقت میکنند، سویهای از مالاریا را استفاده کنند که نسبت به درمان دارویی حساس است زیرا مقاومت به دارو در میان انگلها در بخشهایی از جهان رشد کرده است.
اما دانشمندان در حال حاضر می گویند نگرانند که اخلاق آنقدر مرزهایش مبهم شود که بیماریهایی که هنوز درمان موثری برای آنها کشف نشده است، با این روش مورد آزمایش قرار بگیرند.
در سال 2022، محققان در آمریکا، دو سویه ویروس زیکا را به 20 زن سالم غیرباردار و غیرشیرده تزریق کردند و به همین نسبت مردانی را به ویروس آلوده کردند. زیکا در بیشتر بزرگسالان علائم خفیفی ایجاد میکند اما میتواند در کودکانی که از والدین آلوده به ویروس در دوران بارداری به دنیا میآیند، ناهنجاریهایی در بدو تولد ایجاد کند. هیچ درمانی برای این ویروس وجود ندارد. زنان چندین بار قبل از شروع آزمایش مورد آزمایش بارداری قرار گرفتند و از آنها درخواست شد تا دو ماه بعد از آزمایش نیز قرص پیشگیری از بارداری مصرف کنند. هرچند نتایج هنوز منتشر نشده است، همه زنانی که به ویروس آلوده شدند، بیماری زیکا گرفتند و بیشترین علائم شامل بثورات جلدی و درد مفاصل بود. شاید جنجالیترین آزمایشهای چالشی آزمایش با ویروس اچ آی وی است که با توجه به اثرات بلند مدت آن هنوز روی انسانها انجام نشده و یک فرضیه دور است. اما واقعبینانهترین آزمایش، آزمایش هپاتیت C است. ویروسی که معمولا درمان میشود، اما نه همیشه. عفونتهای مزمن با این ویروس میتوانند، در صورت درمان نشدن، به سیروز کبدی، از کارافتادگی کبد و مرگ منجر شود.

شون کازین، 33ساله، اهل انگلستان، بیش از 14280دلار برای مشارکت در سه چالش بین سالهای 2014 تا 2020 دریافت کرد. در دو آزمایش او با آنفولانزا آلوده شد و در یکی دیگر با ویروس سینسیشیال تنفسی. اما او میگوید حتی اگر به او پول نمیدادند هم در این آزمایش شرکت میکرد. او میگوید: «میخواستم به بشریت خدمت کنم.»
دانشمندان در مورد یک نکته توافق دارند: ما احتمالا آزمایشهای بیشتر و نه کمتری در آینده روی انسانها انجام خواهیم داد. تعداد عوامل بیماریزایی که استفاده میشوند بیشتر خواهد شد که شامل عوامل بیماریزای خطرناک و غیرقابل درمان هم خواهد شد.